Опухоли толстой кишки
Доброкачественные опухоли толстой кишки
Какие бывают доброкачественные опухоли толстой кишки?
I группа. Полипы (одиночные, групповые):
II группа. Ворсинчатые опухоли.
III группа. Диффузный полипоз
Сосудистые пороки развития
В настоящее время, “полипом” называют небольших размеров опухоль, свисающую в просвет толстой кишки, на выраженном основании, покрытую слизистой оболочкой. Этот термин имеет греческую основу: “poli”- много, “pus”- нога. С.А. Холдин (1955) дал такое определение полипу: “Истинный полип это опухолевидное образование, возвышающееся над уровнем слизистой оболочки в виде шаровидного, грибовидного или ветвистого разрастания, сидящего либо на ножке, либо на широком основании”.
Полипы обычно неврожденное заболевание. Они значительно различаются размерами, формой, числом и строением.
Полипы могут быть источником желудочно-кишечного кровотечения и причиной острой кишечной непроходимости. Последние исследования подтвердили, что рак толстой кишки часто развивается из аденоматозных полипов.
железистые и железисто-ворсинчатые полипы (аденомы и аденопапилломы)
Это опухоли развившиеся из клеток кишечного эпителия (внутренней выстилки кишки. В зависимости от соотношения тех или иных клеток кишечного эпителия выделяют три основные группы новообразований: железистые аденомы, железисто-ворсинчатые аденомы и ворсинчатые аденомы. Железистые аденомы встречаются наиболее часто, их выявляют у 60-80% больных с доброкачественными опухолями толстой кишки. Их анатомическая форма может быть различной, с выраженным основанием (на ножке) или распластанной (стелющейся). Риск малигнизации (злокачественного перерождения) зависит от размеров и клеточной структуры полипа. Около 5% железистых полипов являются малигнизированными.
гиперпластические полипы
Гиперпластические полипы являются новообразованиями небольших размеров, локализуются чаще в дистальных отделах толстой кишки, обычно их обнаруживают у пациентов старших возрастных групп. Они не малигнизируются.
Гиперпластические (милиарные) полипы как самостоятельное заболевание встречается редко. Некоторые исследователи считают их исходной формой аденом и папиллом. Rankin et al. 1937 описывали эти новообразования как гиперплазию нормальной слизистой оболочки, а затем пролиферацией и анаплазией. Bargen (1956) считал, что существует 4 пути их появления:
Воспалительные полипы формируются вследствие воспалительной реакции на различные повреждения толстой кишки, часто сопутствуют неспецифическому язвенному колиту.
кистозно-гранулирующие (ювенильные)
Ювенильные полипы (гамартомы), могут достигать 2 см. Полипы ювенильного типа относятся к порокам развития. Их синонимы - врожденные, ретенционные полипы, ювенильные аденомы. Ювенильные полипы не малигнизируются. Они проявляются преимущественно появлением примеси крови в каловых массах.
фиброзные полипы
Фиброзные полипы встречаются часто. По своей природе это полиповидные разрастания соединительной ткани, развивающиеся на почве хронических воспалительных заболеваний и сосудистых расстройств в анальном канале.
неэпителиальные полиповидные новообразования
Разнообразие подслизистых новообразований включает: карциноидные опухоли, лимфоидные полипы, липомы, метастатические поражения, кистозный пневматоз кишечника. При исследовании биопсионного материала полученного через эндоскоп морфологических изменений слизистой нет. Диагноз можно подтвердить только после удаления новообразования.
ворсинчатые опухоли толстой кишки
В самостоятельное заболевание ворсинчатые опухоли выделены уже более 150 лет, но до настоящего времени существует ряд проблем в их своевременной диагностике, отсутствует единое мнение в выборе метода лечения. Возросший в последние годы интерес к проблеме лечения ворсинчатых опухолей толстой кишки обусловлен:
Во многих случаях больные госпитализируются с новообразованиями значительных размеров, нередко с явлениями злокачественной трансформации опухоли. Основной причиной поздней диагностики является незначительное изменение самочувствия пациентов и отсутствие ярких клинических проявлений заболевания
Ворсинчатые опухоли толстой кишки являются предраковым заболеванием, которое должно быть радикально излечено.
Среди других новообразований толстой кишки ворсинчатые опухоли составляют 1.4-20%.. Ворсинчатая опухоль – это новообразование округлой или слегка вытянутой формы, розовато-красного цвета со своеобразной сосочковой или бархатистой поверхностью. Основным её элементом является ворсина - удлиненное сосудисто-соединительнотканное образование покрытое цилиндрическим эпителием. Сливаясь между собой ворсинки образуют дольки, что и придает характерный вид новообразованию.
По виду выделяют узловую и стелющуюся ("ковровую") форму опухоли. Узловая форма встречается наиболее часто и характеризуется наличием единого опухолевого узла с выраженным широким основанием. В некоторых случаях, благодаря движениям кишки, рыхлому подслизистом слою стенки кишки, может формироваться ножка опухоли, представленная складкой слизистой оболочки. Стелющаяся форма характеризуется тем, что ворсинчатые или мелкодольчатые разрастания не образуют единого узла, распространяются по поверхности слизистой и могут циркулярно выстилать просвет кишки, поражая ее на значительном расстоянии. По характеру поверхности ворсинчатые опухоли разделяют на:
бахромчатые - с выраженными ворсинами на поверхности ;
дольчатые - с отчетливо не обозначенными сосочками, дольчатой поверхностью, напоминающей по виду "цветную капусту".
Размеры ворсинчатых аденом могут быть различны - от нескольких миллиметров в диаметре до циркулярных поражений кишки протяженностью 60 см и более.
Предраковый характер ворсинчатых опухолей не вызывает сомнений.
Диффузный полипоз
семейный диффузный полипоз
Семейные полипозые синдромы. Имеется множество полипозных наследственных синдромов: Семейный аденоматозный полипоз, синдром Гаднера (Gardner's syndrome), синдром Туркота (Turcot's syndrome). У больных с семейным аденоматозным полипозом высока вероятность развития рака, и они подлежат хирургическому лечению сразу после установления этого диагноза. Адекватной операцией является полное удаление толстой кишки (колпроктэктомия) с формированием на передней брюшной стенке кишечного свища (илеостомия), но качество жизни пациентов с илеостомой снижено. При возможности, операции с сохранением анального сфинктера (субтотальная резекция ободочной кишки с илеоректальным анастомозом или субтотальная резекция толстой кишки с мукозэктомией прямой кишки и илеоректальным анастомозом) является более предпочтительной альтернативой. Больные, оперированные с сохранением анального сфинктера, нуждаются в длительном послеоперационном наблюдении. В оставшейся слизистой оболочке прямой кишки вновь могут образовываться опухоли. Синдром Кронкайта – Канада - это ненаследственный гамартомный полипоз, для которого характерны: диффузный полипоз, дистрофия ногтей, алопеция, кожная гиперпигментация, понос, потеря в весе, боль в животе, истощение. Он сопровождается синдромом мальабсорбции. Наследственные гамартомные полипозы включают: нейрофиброматоз, синдром Пейтца – Егерса (выраженная пигментация по краю губ в сочетании с полипами желудочно-кишечного тракта), ювенильный диффузный полипоз. У больных с ювенильным полипозом, в отличие от диффузного семейного полипоза, симптомы заболевания появляются уже в детстве, часто имеются кровотечения и острая кишечная непроходимость, что вынуждает выполнять резекции кишечника.
вторичный псевдополипоз
Воспалительные полипы формируются вследствие воспалительной реакции на различные повреждения толстой кишки, часто сопутствуют неспецифическому язвенному колиту
Сосудистые пороки развития.
При ангиодисплазии формируются небольшие артериовенозные шунты, эта патология толстой кишки часто проявляется появлением в кале примеси крови. Причиной кровотечений из нижних отделов кишечника в 6% наблюдений является ангиодисплазия. Источник кровотечения часто локализуется в правой половине толстой кишки. Гемангиомы наблюдаются реже чем ангиодисплазии, их преимущественной локализацией является прямая кишка. Гемангимы могут наблюдаться при саркоме Капоши. Вторичное варикозное расширение мезентериальных сосудов при портальной гипертензии и телеангиоэктазии могут проявляться как патология толстой кишки.
Роль полипов в возникновении рака толстой кишки
Железистые аденомы встречаются наиболее часто, их выявляют у 60-80% больных с доброкачественными новообразованиями толстой кишки. их анатомическая форма может быть различной, с выраженным основанием (на ножке) или распластанной (стелющейся). Имеется множество доказательств, что рак в значительном числе случаев развивается их доброкачественных новообразований толстой кишки. Канцерогенез в толстой кишке сложный процесс, зависящий от многих факторов. Риск малигнизации зависит от размеров и морфологической структуры полипа. Около 5% железистых полипов являются малигнизированными. Ворсинчатые полипы, как правило, имеют большие размеры (более 2 см) и часто малигнизируются. Железисто-ворсинчатые аденомы имеют промежуточный риск малигнизации.
У больных с раком толстой кишки выявлены некоторые генетические дефекты, у пациентов молодого возраста отсутствует ген подавляющий опухолевый рост, при семейном полипозе на хромосоме 5q имеется ген называемый ”APC gene”. “K-ras” онкоген, является промежуточным шагом, в последствие происходит мутация DCC и p53 генов. В тех случаях, когда полип не удалим полностью, показано выполнение резекции кишки.
Чем проявляется полип толстой кишки?
Полипы практически ни чем себя не проявляют. Обычно их обнаруживают случайно при профилактических осмотрах, обследовании по поводу других заболеваний. Иногда полипы больших размеров, расположенные близко к анальному каналу, могут выпадать наружу. Как правило, даже врачи могут считать, что это геморрой.
Важно:
Методы лечения полипов и ворсинчатых опухолей толстой кишки
Хирургическое лечение является методом выбора в лечении новообразований толстой кишки. В лечении доброкачественных новообразований толстой кишки наибольшее распространение получили различные виды электрохирургических вмешательств с использованием эндоскопической техники. В тех случаях, когда новообразование размерами не превышает 2-3 см и имеет хорошо выраженное основание, широко применяется электроэксцизия при помощи эндоскопической петли. Дискуссию вызывает лечение крупных ворсинчатых опухолей с широким основанием или стелющейся формы. Одномоментная эксцизия таких новообразований невозможна из-за высокого риска операционных (перфорация стенки кишки, кровотечение) и послеоперационных (рубцовая стриктура) осложнений. Поэтому в лечении больных используются этапные электрокоагуляции новообразования, преимуществом которых является невысокий операционный риск. Однако при этом методе лечения наблюдается большое число рецидивов, что дает основание многим авторам отрицательно относится к такой тактике лечения. В тех случаях когда, ворсинчатую опухоль можно низвести в анальный канал, выполняется её трансанальное иссечение. Удаление новообразования в пределах неизмененных тканей является наиболее предпочтительным.
Наибольшие трудности в лечении представляют крупные новообразования, расположенные в среднем и верхнем ампулярных отделах прямой кишки.
Выполняемые при новообразованиях толстой кишки операции можно разделить слудующие группы:
I. Органосохраняющие:
II. Резекции кишки с полипом:
При эндоскопическом удалении ворсинчатых опухолей обычно используют высокочастотные электрохирургические аппараты в монополярном режиме воздействия. При локализации новообразования в прямой кишке применяют ректороманоскоп, в остальных случаях фиброколоноскоп. Активным электродом является эндоскопическая петля. Основное условие для успешного выполнения операции есть наличие выраженного узкого основания опухоли, что позволяет использовать эндоскопическую петлю без значительного риска - неконтролируемого некроза на всю толщу стенки кишки или недостаточной коагуляции сосудов.
Наличие широкого основания иногда не позволяет одномоментно удалить новообразование без риска опасных осложнений (перфорация, кровотечение). В этих случаях применяют иссечение ворсинчатой опухоли крупными фрагментами, что позволяет в 2-3 приема удалить большую часть новообразования и безопасно подойти к основанию опухоли. При значительных размерах новообразования применяют этапные эндоскопические электрорезекции ворсинчатых опухолей. Под этапными эндоскопическими электрорезекциями мы понимаем такую хирургическую тактику, при которой удаление новообразования достигается последовательным выполнением нескольких операций, направленных на удаление опухоли частями. Интервалы между вмешательствами от 10 дней до 2 месяцев. Меньшие интервалы ( 10-14 дней) применяют при операциях на внебрюшинных отделах прямой кишки. Большая их продолжительность (от 1 до 2 месяцев) требуется при операциях на ободочной кишке. Такие сроки необходимы для уверенности, что послеоперационный период протекает без осложнений. Как правило, после 2-3 этапа электрорезекции была видна четко отграниченная площадка, покрытая фибрином с мелкими просовидными разрастаниями на поверхности.
Электрокоагуляция опухоли это вид вмешательства, при котором коагуляционный эффект является единственным результатом электрохирургического воздействия, применяется как второй и последующие этапы в лечении ворсинчатых опухолей. Можно использовать электроды шаровидной и дисковой формы, позволяющиее достигать деструкции ткани новообразования при работе по площади основания опухоли. Этот метод преимущественно используется как вспомогательный, при лечении новообразований внебрюшинных отделов прямой кишки.
Фульгурация, как один из видов электрохирургического водействия, используется при этапном лечении ворсинчатых опухолей. При фульгурации активный электрод удерживался на расстоянии 0,3-0,5 см от опухоли, искрение между электродом и тканью приводит к обугливанию последней. Глубина теплового воздействия при этом методе меньшая, чем при электрокоагуляции.
В послеоперационном периоде при эндоскопическом удалении новообразования больные в течение 1-2 суток соблюдают постельный режим. В первые сутки после операции назначается легкоусвояемая диета, без ограничения приема жидкости ( минеральная вода, отвар шиповника, холодный чай).
Трансанальное иссечение выполняется при локализации опухоли до 10 см от края ануса. Условием успешного удаления является достаточная подвижность новообразования для низведения в анальный канал. Хирургическое вмешательство проводят под перидуральной анестезией в положении больного на операционном столе в положении как для операции промежностного камнесечения. При помощи ректального зеркала или операционного ректоскопа новообразование низводится. На её основание, с захватом 0,5 см предлежащей, неизмененной слизистой оболочки, в поперечном направлении накладываются зажимы Бильрота и опухоль отсекается над ними. Дефект ушивается отдельными или обвивными швами из хромированного кетгута. Операция завершается контрольным осмотром зоны удаления опухоли через ректальные зеркала или ректоскоп. В просвет кишки вводят газоотводную трубку и к области операции подводят мазевые тампоны.
Особо следует обсудить лечение синхронных ворсинчатых опухолей. Множественные новообразования наблюдались редко - у 5,6% больных, но определение адекватной хирургической тактики в этих случаях является наиболее сложным. Выполнение расширенной резекции, с удалением всех пораженных отделов толстой кишки применимо у ограниченного числа пациентов. Значительная хирургическая травма тяжело переносится больными пожилого возраста. Обычно такие операции выполняются в тех случаях, когда новообразования расположены рядом и не нужно значительно увеличивать объем хирургического вмешательства. Необходимость резекции двух отделов толстой кишки бывает только при наличии злокачественной трансформации в обеих опухолях. В большинстве случаев доброкачественная синхронная ворсинчатая опухоль удалялась через 3-6 месяцев при помощи эндоскопической электроэксцизии.
Помимо этого, в литературе имеются сообщения о выполнении комбинированных операций - эндоскопического удаления больших ворсинчатых опухолей после выполнения лапаротомии, что позволяет хирургу контролировать проведение инструмента, целостность и интактность кишечной стенки при электрохирурическом удалении новообразования (Петров В.П.,1995; Смирнов А.Б.,1995).
По технике удаления органосохраняющие операции могут быть одномоментные (новообразование удаляется единым блоком) и многомоментным (удаление опухоли фрагментами).
Алгоритмы лечения
В каждом случае сложно учесть все факторы, которые определяют успех лечения, поэтому целесообразно использовать алгоритмы, которые отражают наиболее значимые факторы и позволяют определить рациональный объем операции.
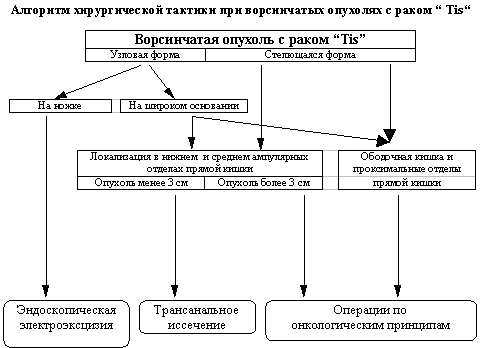
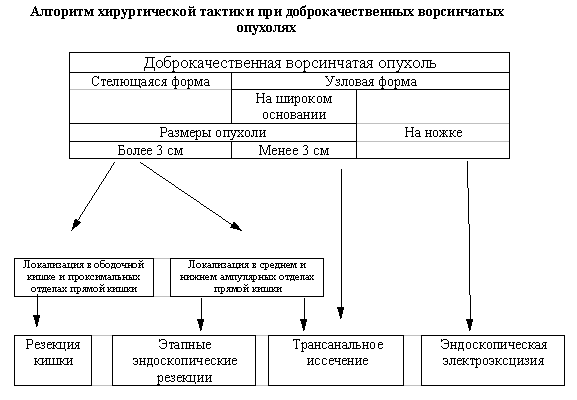
В первую очередь хирургическую тактику определяет патологоморфологическая характеристика ворсинчатой опухоли. В своей практике мы придерживаемся следующего алгоритма. В тех случаях, когда выявлена злокачественная трансформация, расцененная как рак "Tis", должны быть учтены те факторы, которые оказывают влияние на возможность одномоментного удаления всего новообразования (Рис.1.). При доброкачественной ворсинчатой опухоли шире применяются органосохраняющие операции (Рис.2.). Выбор лечебной тактики определяется тем, какой метод в конкретной ситуации позволяет безопасно, щадяще, но надежно достигнуть излечения.
Характерным осложнением для эндоскопической электроэксцизии является кровотечение из места удаления опухоли. Кровотечения бывают ранними и поздними. При выполнении органосохраняющих операций чаще наблюдаются ранние кровотечения из места удаления новообразования. Основной причиной является недостаточная коагуляция сосудов питающих опухоль при ее удалении - отсечение петлей при чрезмерно быстром затягивании. Это осложнение возникает в ближайшие часы после операции и сопровождается клиникой кишечного кровотечения. Поздние кровотечения наблюдаются на 3-6 сутки после хирургического вмешательства.
Рисунок 1.

Рисунок 2.
При наличии клиники кишечного кровотечения после эндоскопического удаления новообразования необходимо выполнить повторное эндоскопическое исследование. В тех случаях, когда источник кровотечения достижим ректороманоскопом аспирация излившейся крови и промывание просвета кишки осуществляется через его тубус, что позволяет локализовать локализацию кровотечения. Гемостаз осуществляется повторной коагуляцией, местным применением гемостатических препаратов. В нижнем ампулярном отделе прямой кишки возможно применение тампонирования через тубус ректоскопа или использования катетеров с раздувающимися манжетами. Кровотечение в ободочной кишке, при отсутствии остатков ножки полипа наиболее сложно для выполнения гемостаза. Угроза распространения коагуляционного некроза на всю толщу стенки кишки наиболее вероятна. Невозможность выполнить надежный гемостаз в этих условиях служит показанием к экстренной операции чрезбрюшинным доступом.
Критерием эффективности применявшихся методик является число рецидивов. При лечении больных с полипами толстой кишки целесообразно разделять понятия "резидуальная опухоль" и "рецидив". В лечении этого заболевания может использоваться многоэтапное лечение и те случаи, когда при контрольном исследовании в течение 6 месяцев после удаления опухоли вновь выявлялось новообразование производимые хирургические вмешательства мы относим к этой тактике. К рецидивам отнесены все остальные случаи повторного образования опухоли.
Наиболее часто рецидивы наблюдаются в срок от 1 года до 2 лет после операции.
Таким образом, в лечении доброкачественных новообразований толстой кишки должен соблюдаться дифференцированный подход - выполнение операций по онкологическим принципам в тех случаях, когда имеется риск метастазирования из озлокачествленного новообразования и выполнение органосохраняющих операций, когда местное удаление новообразования не связано с риском диссеминации злокачественных клеток. Эти больные должны пожизненно наблюдаться у проктолога со строгим соблюдением периодичности контрольных осмотров. Результаты лечения этого заболевания удастся значительно улучшить, если решить проблему ранней диагностики, точного выявления злокачественной трансформации в новообразовании и применять методы лечения, повышающие радикальность их местного удаления.
Вы можете задать любые вопросы и прислать свои комментарии автору.
Если у Вас есть вопросы, связанные с вашим здоровьем, заполните и пришлите анкету проктологического пациента. Ваши ответы на поставленные вопросы позволят лучше понять суть проблемы.
Андрей Б. Смирнов